Phương pháp kiểm soát đường huyết khi sinh thường
Danh mục nội dung
1. Chỉ số đường huyết mục tiêu khi sinh
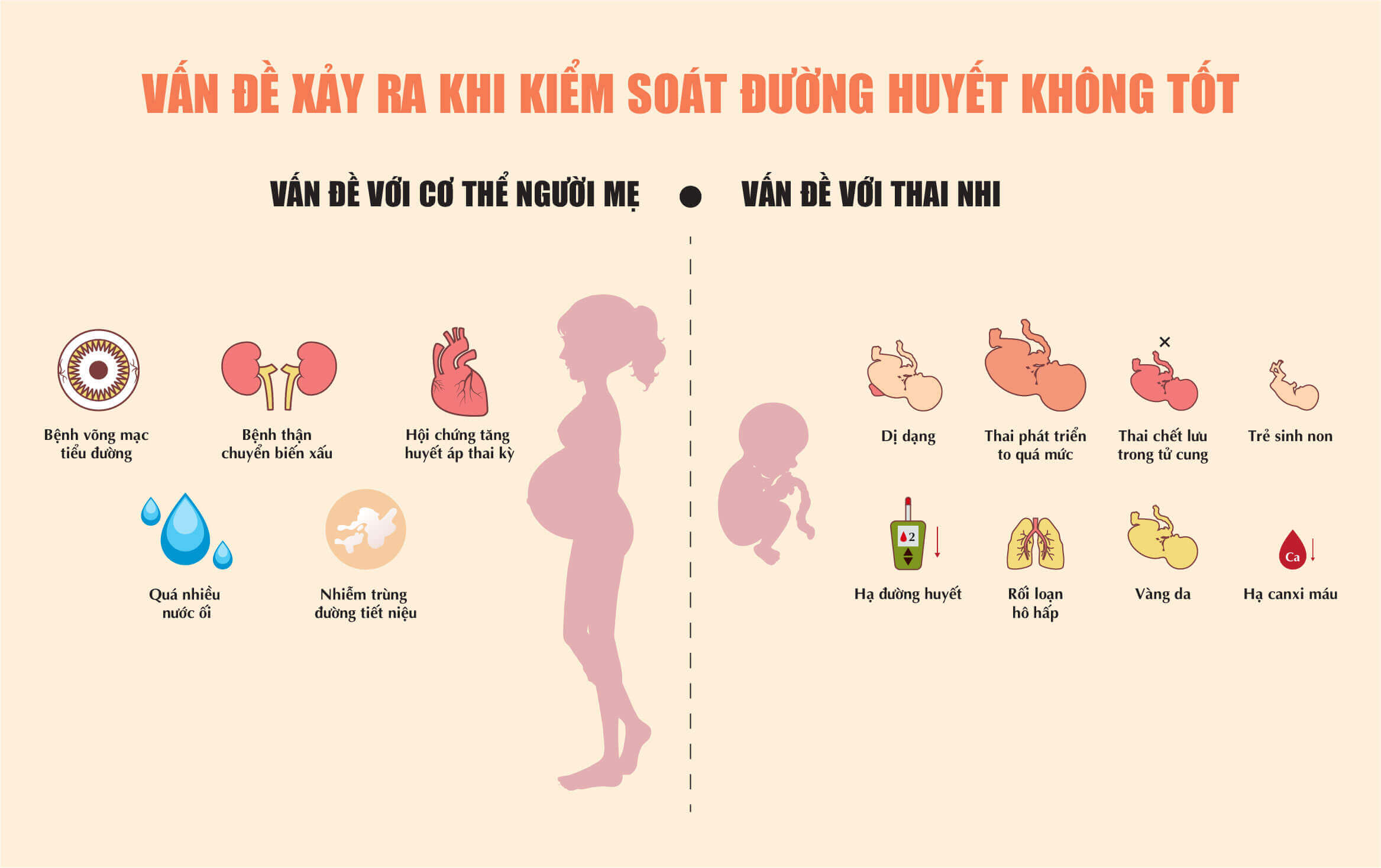
Tăng đường huyết ở thai phụ khi sinh có liên quan tới tình trạng suy giảm chức năng thai nhi, trẻ sơ sinh chết ngạt và hạ đường huyết ở trẻ sơ sinh. Kiểm soát đường huyết ở thai phụ khi sinh là nhằm mục đích phòng ngừa biến chứng thai nhi và các vấn đề ở trẻ sơ sinh.
Có báo cáo chỉ ra rằng ngưỡng chỉ số đường huyết của phụ nữ mang thai khi sinh liên quan đến sự khởi phát của tình trạng thiếu oxy của thai nhi là >150 mg/dL và ngưỡng hạ đường huyết tương ứng do tình trạng tăng insulin trong máu là > 90~110 mg/dL.
| Biến chứng thai nhi | Chỉ số đường huyết của phụ nữ mang thai khi sinh |
| Khởi phát của tình trạng thiếu oxy của thai nhi | >150 mg/dL |
| Hạ đường huyết thai nhi | > 90~110 mg/dL |
| Hạ đường huyết lâm sàng ở trẻ sơ sinh | > 144 mg/dL (8 mmol/L) |
Hiệp hội Sản phụ khoa Hoa Kỳ (ACOG) khuyến khích người mẹ nên duy trì chỉ số đường huyết ở mức 70~110 mg/dL khi sinh.
Các nghiên cứu đã cho thấy nguy cơ hạ đường huyết ở trẻ sơ sinh được giảm thiểu nếu chỉ số đường huyết của phụ nữ mang thai khi sinh duy trì ở mức 110 mg/dL và khuyến khích mức đường huyết nghiêm ngặt hơn (70~90 mg/dL).
Mặt khác, khi mức đường huyết của bà bầu ở trên mức 144 mg/dL (8 mmol/L) mới dẫn đến hạ đường huyết lâm sàng ở trẻ sơ sinh nên vì thế người mẹ khi sinh có thể kiểm soát đường huyết thoải mái hơn, duy trì chỉ số đường huyết dưới 126 mg/dL (7 mmol/L).

>> Bài viết hữu ích cho thai phụ:
2. Kiểm soát đường huyết khi sinh
Kiểm soát đường huyết khi sinh cơ bản bao gồm việc cung cấp lượng glucose giúp bổ sung năng lượng cần thiết khi sinh (tốc độ liều glucose là 2.5 mg/kg/phút), đồng thời tăng tỷ lệ sử dụng glucose bằng việc bổ sung insulin cần thiết.
2.1 Cung cấp glucose bổ sung năng lượng khi sinh
– Những biến chứng của người mẹ có thể gặp phải khi không cung cấp đủ glucose
Nếu tình trạng tăng đường huyết khi sinh chỉ được xử lý bằng truyền dịch không chứa đường và không bổ sung đủ glucose, người mẹ dễ bị tình trạng thể ketone trong máu cao do tăng dị hóa chất béo và đây là nguyên nhân gây nhiễm toan ceton ở mẹ và nhiễm toan ở thai nhi.
Ngoài ra, chỉ số đường huyết và nguy cơ nhiễm toan ceton của thai phụ khi sinh bị ảnh hưởng bởi mức độ rối loạn chuyển hóa glucose của người đó. Bệnh tiểu đường tuýp 1 với sự suy giảm bài tiết insulin là yếu tố nguy cơ cao nhất của tình trạng nhiễm toan ceton. Tuy nhiên ở phụ nữ bị tiểu đường tuýp 2, phụ nữ bị tiểu đường thai kỳ, đặc biệt là phụ nữ mang thai béo phì, việc kiểm soát đường huyết khi sinh không tốt sẽ làm tăng sự sản xuất thể ketone và gây nhiễm toan ceton.
– Bổ sung lượng glucose dựa vào sự tiêu thụ năng lượng của người mẹ khi sinh
Liều glucose này tương ứng với lượng glucose cần thiết khi duy trì tập luyện với cường độ cao. Sự tiêu thụ năng lượng của người mẹ khi sinh khác nhau tùy thuộc vào quá trình sinh, hay nói cách khác là khoảng thời gian đau đẻ là dài hay ngắn. Thời gian đau đẻ dài thì mức tiêu thụ năng lượng thấp, trong khi đó quá trình từ khi đau đẻ đến khi sinh ngắn, sẽ có mức tiêu thụ năng lượng tương đương với bài tập luyện cường độ cao. Vì vậy, cần xem xét sự biến đổi năng lượng cần thiết dựa trên quá trình sinh để kiểm soát đường huyết phù hợp.
– Liều lượng bổ sung glucose cho thai phụ
ACOG đã đưa ra kế hoạch về phương pháp kiểm soát đường huyết của thai phụ tại thời điểm xuất hiện cơn đau chuyển dạ là truyền dịch glucose 5% với tốc độ truyền 100~150 mL/giờ. Điều này tương ứng với 1.4~2.1 mg/kg/phút đối với phụ nữ mang thai nặng 60kg khi chuyển đổi thành tốc độ liều glucose. Dù không đạt được tốc độ của liều glucose cần thiết là 2.5 mg/kg/phút nhưng đây là lượng cần thiết tối đa ở thai phụ có quá trình từ khi đau đẻ đến khi sinh ngắn.
Dựa trên phương pháp kiểm soát đường huyết khi sinh của ACOG, trung tâm y tế Nagasaki đã xem xét sự khác biệt về thể trạng giữa thai phụ người Nhật với người Mỹ và đưa ra những điểm cơ bản về kiểm soát đường huyết khi sinh của thai phụ bị tiểu đường cụ thể hơn (bảng 1).
2.2 Bổ sung insulin cần thiết
Tốc độ truyền dịch trong kế hoạch của ACOG (truyền glucose 5% với tốc độ 100~150 mL/giờ) được hiểu là phản ánh toàn bộ sự tiêu thụ năng lượng khi khoảng thời gian đau đẻ dài. Theo quá trình sinh, sức lực và lượng năng lượng cần thiết của người mẹ sẽ tăng dần lên và tăng tối đa đến giai đoạn đau đẻ thứ 2 nên tốc độ liều glucose và tốc độ liều insulin kiểm soát đường huyết sẽ biến đổi theo thời gian.
Khi lượng tiêu thụ năng lượng tăng, nhu cầu insulin cần thiết giảm và trong nhiều trường hợp thai phụ không cần thiết phải dùng insulin. Ngoài ra, để kiểm soát tốt khi nhịn ăn trong thời gian đau đẻ, thai phụ cần được đảm bảo đủ lượng tiêm truyền.
Phương pháp bổ sung insulin gồm phương pháp đưa insulin vào cơ thể dạng tiêm truyền và phương pháp truyền insulin bằng bơm insulin.
Với phương pháp đưa insulin vào cơ thể dạng tiêm truyền, insulin được bổ sung 100~125 mL/giờ (tốc độ truyền insulin: 1~1.25 đơn vị/giờ) và có hiệu quả giúp bổ sung lượng năng lượng cần thiết khi sinh và có thể duy trì giá trị đường huyết mục tiêu. Tuy nhiên, trong trường hợp tiêm truyền insulin, nếu tình trạng tăng đường huyết vẫn tiếp tục kéo dài, lượng truyền sẽ trở nên quá mức và cần đổi sang chai truyền insulin có nồng độ cao hơn.
Phương pháp bổ sung insulin và truyền dịch để duy trì chỉ số đường huyết mục tiêu được nêu rõ trong bảng 2 dưới đây.
Bảng 1. Những điểm cơ bản về kiểm soát đường huyết khi sinh (Trung tâm y tế Nagasaki)
| + Trường hợp thai phụ sinh mổ tự chọn và sinh theo kế hoạch bằng cách kích thích chuyển dạ, sử dụng insulin loại tác dụng trung hạn với liều lượng bình thường trước khi đi ngủ vào đêm trước ngày sinh.
+ Ngừng sử dụng insulin vào ngày sinh và bắt đầu truyền dịch từ sáng sớm khi chưa ăn
+ Khi xuất hiện cơn đau chuyển dạ hoặc chỉ số đường huyết < 70mg/dL (mao mạch)
+ Kiểm tra chỉ số đường huyết cứ mỗi 1 giờ + Chỉ số đường huyết mục tiêu: 79~90 mg/dL (mao mạch) + Duy trì chỉ số đường huyết mục tiêu bằng phương pháp nêu trong hình 2 (Protocol 1) tùy thuộc vào mức độ đường huyết. + Đánh giá thể ketone trong nước tiểu: sau khi bắt đầu protocol, kiểm tra thể ketone trong nước tiểu cứ mỗi 4 giờ. + Sau khi sinh: Dừng ngay việc sử dụng liên tục insulin, chuyển sang truyền insulin dưới da (trường hợp GDM nên tạm thời ngừng dùng insulin) |
Bảng 2. Kiểm soát đường huyết khi sinh: Protocol insulin
| Chỉ số đường huyết của mẹ (mao mạch) (mg/dL) | Liều insulin qua tĩnh mạch (đơn vị/giờ)
* Insulin loại hiệu quả ngay |
Truyền dịch |
| Protocol 1: Trung tâm y tế Nagasaki | ||
| * Sử dụng bơm truyền liên tục insulin, lắp đặt bơm tiêm 50mL (50 đơn vị insulin loại hiệu quả ngay (0.5mL) + 49.5mL nước thô) | ||
| ≤ 80 | Không tiêm | Veen-D 125mL/giờ |
| 81~100 | 0.5 (tốc độ bơm tiêm 0.5 mL/giờ) | |
| 101~140 | 1.0 (1 mL/giờ) | |
| 141~180 | 1.5 (1.5 mL/giờ) | Veen-D hoặc nước thô 125mL/giờ |
| 181~220 | 2.0 (2.0 mL/giờ) | |
| > 220 | 2.5 (2.5 mL/giờ) | |
| Protocol 2: ACOG | ||
| Không xuất hiện cơn đau chuyển dạ | Không tiêm | Bắt đầu truyền dịch nước thô |
| < 70 mg/dL hoặc xuất hiện cơn đau chuyển dạ | Không tiêm | Nước thô chứa glucose 5%: 100~150mL/giờ:mục tiêu CBG 100mg/dL |
| > 100 mg/dL | 1.25 đơn vị/giờ (500mL nước thô chứa glucose 5% + 5 đơn vị insulin loại hiệu quả ngay: truyền 125mL/giờ) | |
| Protocol 3: Trường hợp bệnh tiểu đường tuýp 1 | ||
| ≤70 | Không tiêm | Nước thô chứa glucose 5%: 125mL/giờ |
| 71~90 | 0.5 | |
| 91~110 | 1.0 | |
| 111~130 | 2.0 | |
| 131~150 | 3.0 | Nước thô: 125mL/giờ |
| 151~170 | 4.0 | |
| 171~190 | 5.0 | |
| > 190 | Kiểm tra thể ketone | |
3. Kiểm soát đường huyết ngay sau khi sinh và khi ở cữ
Do tình trạng kháng insulin ở thai phụ bị tiểu đường sẽ giảm mạnh ngay sau khi sinh nên lượng insulin cần thiết cũng giảm xuống và nhiều trường hợp người mẹ bị tiểu đường tuýp 2 không cần phải dùng insulin trong 24~96 giờ ở cữ. Nếu người mẹ tiếp tục dùng insulin giống như khi mang thai thì có thể gây hạ đường huyết nên cần giảm lượng insulin.
– Trường hợp thai phụ bị tiểu đường từ trước khi mang thai, lượng insulin cần thiết ngay sau khi sinh sẽ giảm xuống giống liều lượng trước khi mang thai hoặc theo liều lượng nêu dưới đây:
+ Trường hợp bệnh tiểu đường tuýp 1, sau khi sinh, người mẹ nên giảm lượng insulin loại tác dụng trung hạn (hoặc dài hạn), insulin loại tác dụng nhanh (hoặc cực nhanh) xuống còn 1/3~1/2 lượng dùng khi mang thai và duy trì tự đo đường huyết (SMBG).
+ Trường hợp bệnh tiểu đường tuýp 2, sau khi sinh, người mẹ có thể tạm thời ngừng sử dụng hoặc giảm lượng insulin xuống còn 1/5 lượng dùng khi mang thai.
– Trường hợp thai phụ bị bệnh tiểu đường thực sự trong thai kỳ, phần lớn thai phụ sau khi sinh có thể tạm thời ngừng điều trị bằng insulin.
– Về nguyên tắc, phụ nữ bị tiểu đường thai kỳ (GDM) ngừng sử dụng insulin sau khi sinh.

Nếu thai phụ bị tiểu đường kiểm soát chuyển hóa khi sinh tốt thì mục tiêu kiểm soát đường huyết trong giai đoạn ở cữ có thể được nới lỏng. Ở bệnh tiểu đường tuýp 2 và bệnh tiểu đường thực sự trong thai kỳ, việc duy trì SMBG sẽ giúp tìm ra chỉ số của việc quay lại điều trị insulin. Kitzmiller JL đã sử dụng giá trị 1 giờ sau ăn > 150mg/dL, chỉ số đường huyết khi đói > 100mg/dL làm chỉ số cho việc quay lại điều trị insulin. Vì một lượng lớn glucose được chuyển vào sữa mẹ nên việc cho cho con bú rất hiệu quả trong kiểm soát ở phụ nữ bị tiểu đường thai kỳ. Tuy nhiên đối với phụ nữ bị tiểu đường tuýp 1 và tiểu đường tuýp 2 cần duy trì điều trị insulin, cần chú ý tình trạng hạ đường huyết sau khi cho con bú.
Tóm lại, thai phụ bị rối loạn chuyển hóa glucose cần chú ý về việc kiểm soát đường huyết khi sinh theo Hướng dẫn chăm sóc y tế Sản phụ khoa 2015 như sau: truyền dịch glucose 5% 100mL/giờ, đo đường huyết cứ mỗi 1~3 giờ/lần, sử dụng insulin loại tác dụng nhanh nếu cần thiết. Bên cạnh đó, người mẹ cần điều chỉnh lượng tiêm insulin thích hợp ngay sau khi sinh và khi ở cữ để tránh trường hợp hạ đường huyết có thể xảy ra.
Bạn đang xem bài viết: “Phương pháp kiểm soát đường huyết khi sinh thường” tại Chuyên mục: “Tiểu đường thai kỳ“.
Gợi ý – Tìm hiểu chi tiết:
https://kienthuctieuduong.vn/